Per lussazione si intende la completa perdita dei rapporti reciproci tra i capi articolari di una articolazione. Quando questa è parziale si parla di sub-lussazione.
Le lussazioni di spalla sono, nella grande maggioranza dei casi, lussazioni gleno-omerali (lussazioni a carico dell’articolazione più grande della spalla, quella tra glena e testa dell’omero) (Fig. 1).
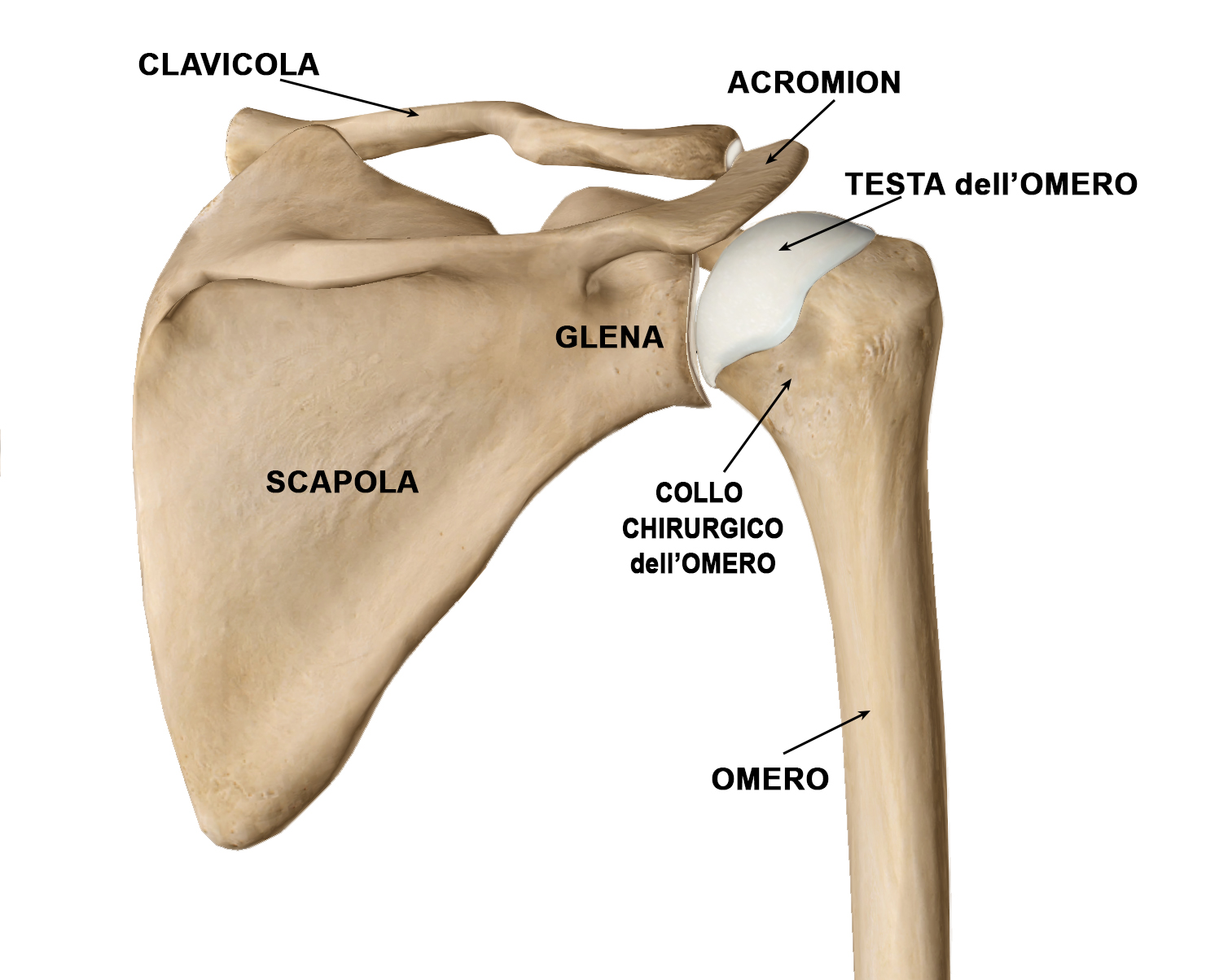
Le lussazioni gleno-omerali possono essere solitamente di 2 tipi: anteriori o posteriori, in base alla dislocazione della testa omerale (Fig. 2). Quelle anteriori, in cui l’omero perde i normali rapporti articolari e si disloca anteriormente, sono le più frequenti in assoluto. In alcuni casi possono esistere lussazioni multi-direzionali (caratteristiche dei soggetti con iperlassità costituzionale).
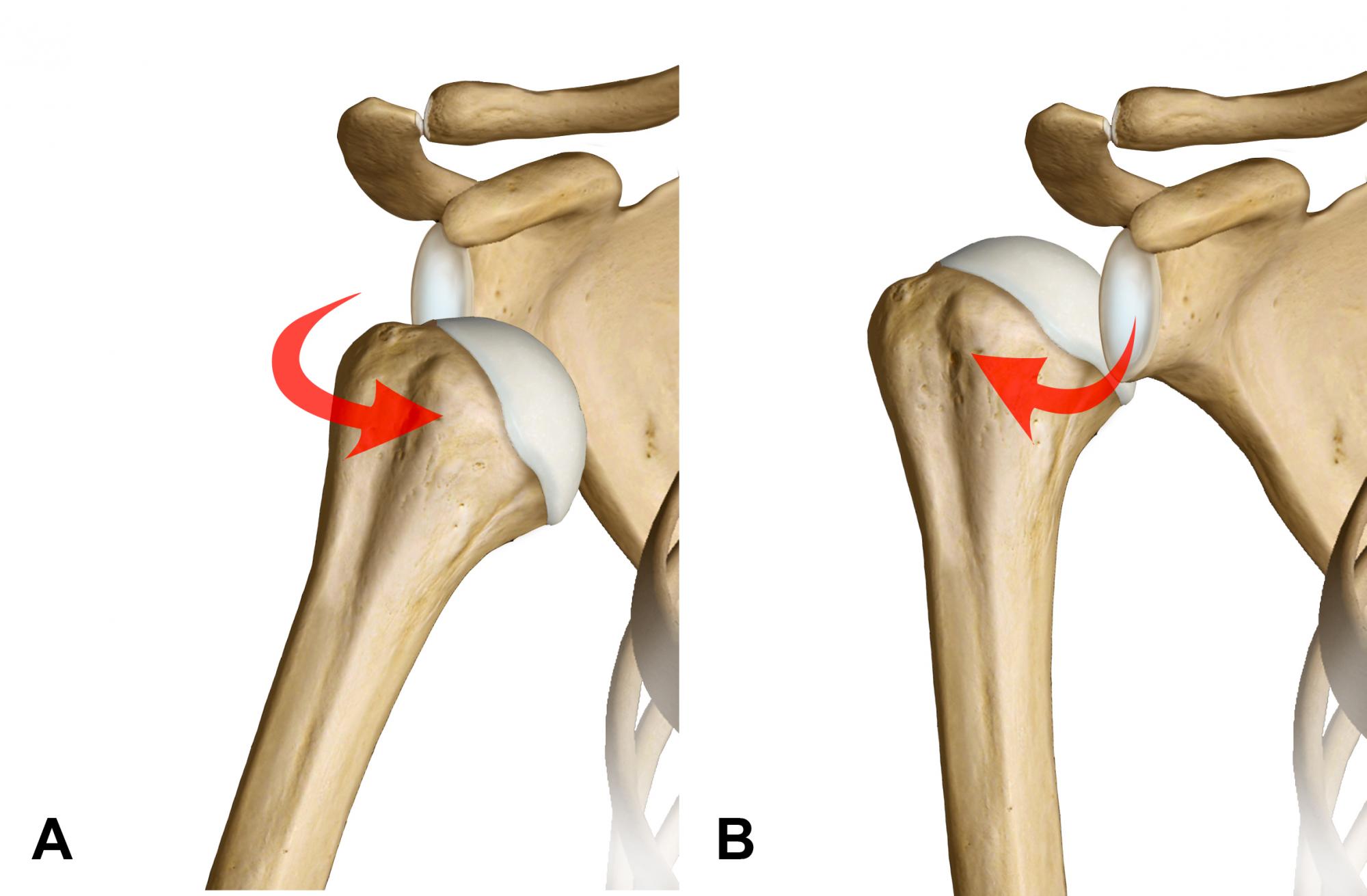
Quando le lussazioni avvengono ripetutamente, anche a distanza di molto tempo, si parla di lussazione recidivante. Questa condizione viene definita instabilità cronica.
Come si verifica una lussazione di spalla?
Le lussazioni di spalla sono lesioni meno frequenti delle fratture che normalmente colpiscono l’età adulta, in seguito ad un trauma di forte entità: solitamente una caduta sulla mano o sul gomito ad arto atteggiato a difesa, meno frequentemente per caduta sul moncone della spalla.
Alcuni tipi di attività sportiva (basket, tennis, baseball, pallavolo) sollecitano particolarmente l'articolazione fra scapola e omero esponendola così a una maggiore probabilità di eventi traumatici.
Anche le cadute e gli incidenti stradali sono fra le cause più comuni di lussazione della spalla. Infine, alcune persone, sono geneticamente predisposte a lussazioni perché nate con strutture capsulo-legamentose e tendinee lasse (meno rigide).
Quali strutture si danneggiano con una lussazione?
Le lussazioni gleno-omerali di spalla possono essere associate a fratture omerali, lesioni nervose, vascolari e delle strutture capsulo-legamentose. La lesione di queste ultime predispone a sviluppare una lussazione recidivante, cioè la tendenza a lussazioni che si ripetono nel tempo a causa di danni delle strutture di sostegno articolare.
Qual è il corretto trattamento per una lussazione ricorrente (intabilità cronica di spalla)?
Nella lussazione recente di spalla (poche ore) si deve ricorrere ad una riduzione d’urgenza previo accertamento di eventuali complicanze ossee (tramite RX in doppia proiezione) e nervose. Successivamente la spalla va immobilizzata con bendaggio/tutore per circa 30 giorni. In seguito è necessario un periodo di riabilitazione funzionale e idrokinesiterapia.
Nel caso di persistenza dell'instabilità (lussazione recidivante) con episodi sempre più frequenti bisogna prendere in considerazione la possibilità di sottoporsi ad un intervento chirurgico di stabilizzazione dell’articolazione.
La stabilizzazione può essere eseguita in artroscopia (senza aprire l’articolazione, attraverso piccoli fori con l’utilizzo di una telecamera) se il danno è limitato alle "parti molli" cioè capsula e legamenti (capsuloplastica artroscopica) (Fig. 3).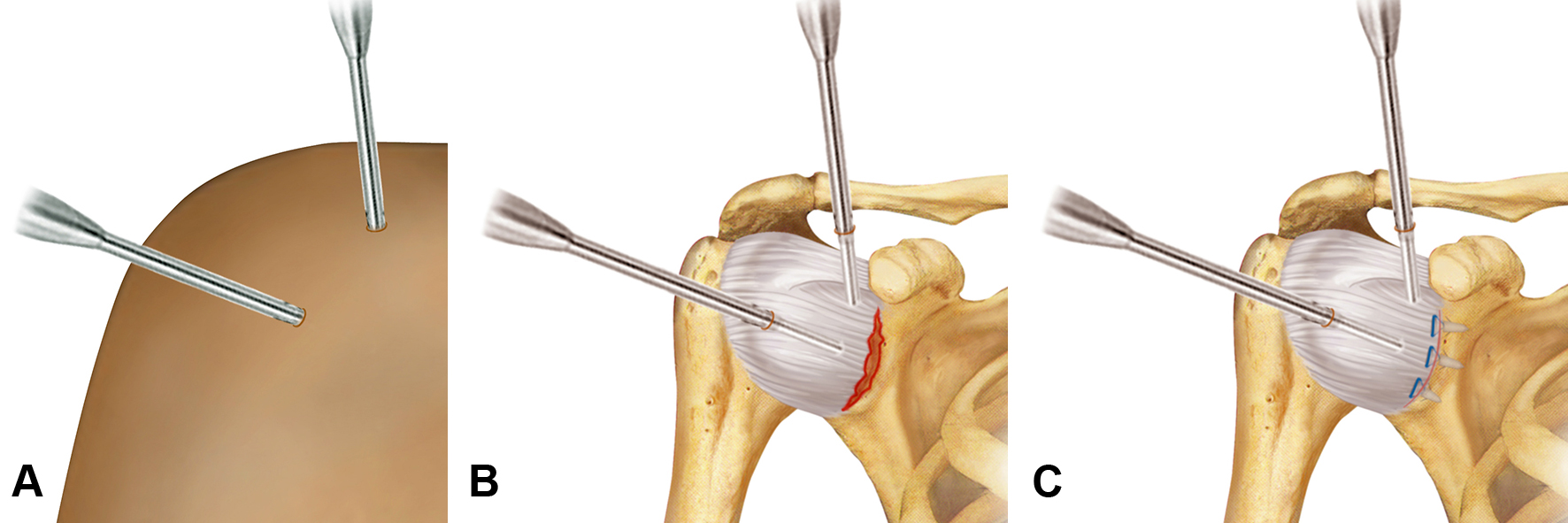
Poiché la strumentazione usata in artroscopia è miniaturizzata, la tecnica richiede solo piccole incisioni cutanee. Ciò implica che la procedura abbia alcuni vantaggi teorici rispetto alla chirurgia aperta tradizionale, tra cui minor dolore post-operatorio, cicatrizzazione più rapida e minor rischio di infezioni.
Se il danno capsulo-legamentoso è associato a deficit ossei si ricorre ad una stabilizzazione a "cielo aperto”. L’intervento che solitamente viene eseguito è la capsuloplastica artrotomica secondo Latarjet (Fig. 4).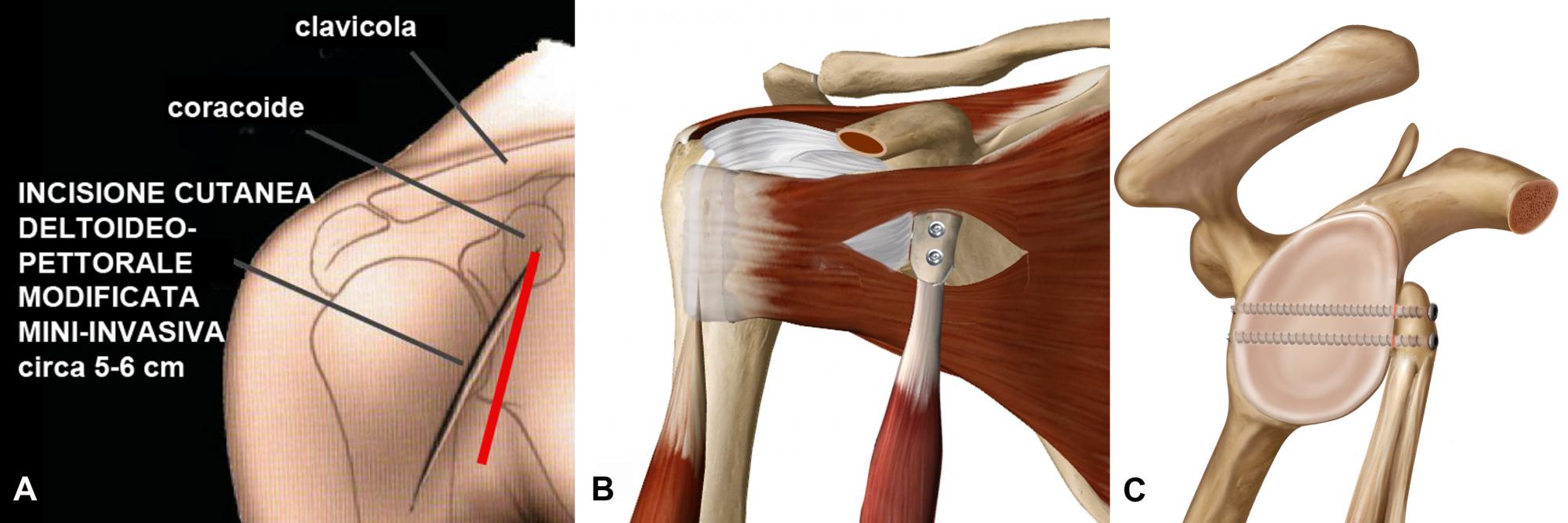
Microinstabilità
Un capitolo a parte nell’ambito delle instabilità croniche della spalla è quello delle microinstabilità.
Differenti sono le teorie che vedono nei microtraumi ripetuti nel tempo (gesto del lancio tipico della pallavolo, del football americano e del baseball) le cause di un progressivo cedimento dei legamenti della spalla.
Sempre nell’ambito delle microinstabilità, si inseriscono le cosiddette SLAP Lesion (Superior Labrum Anterior to Posterior) legate ad un evento traumatico che comporta un distacco da trazione del labbro glenoideo dal tessuto osseo in regione sopra equatoriale. In tal caso solo la riparazione della SLAP Lesion potrà ristabilire un quadro corretto di stabilità. Nella maggior parte dei casi ciò è possibile in artroscopia.
Anestesia, post operatorio e dettagli utili sull’intervento
Solitamente gli interventi chirurgici a livello della spalla sono eseguiti in anestesia generale o combinata (generale + blocco nervoso periferico per ridurre il dolore nell’immediato post-operatorio). Il tempo medio di degenza in ospedale è 1-2 giorni. Un lavoro sedentario può essere ripreso dopo 7-10 giorni, un'attività lavorativa pesante necessita circa 3 mesi. I punti di sutura sono rimossi 12-14 giorni dopo l'intervento. È necessario non bagnare la cicatrice per 15-20 giorni. Durante questo periodo è sconsigliato andare in piscina, fare la doccia o il bagno.
Sia che ci si sottoponga ad un intervento artroscopico o a “cielo aperto” il periodo di recupero consterà di una prima fase di immobilizzazione del braccio della durata di circa 4 settimane per permettere una giusta fase riparativa dei tessuti, a cui seguirà una seconda fase di riabilitazione fisioterapica in acqua per il recupero del movimento della durata di circa 4-8 settimane e una terza di rinforzo muscolare per circa 8 settimane.
La ripresa dello sport non può comunque avvenire prima di 4-5 mesi dall’intervento chirurgico.
Risultati della chirurgia
L’obiettivo della capsuloplastica di spalla è ripristinare la stabilità dell’articolazione mantenendo l’articolarità. Il movimento che avrà la spalla dopo l'intervento chirurgico può essere previsto in base al movimento che l’articolazione aveva prima dello stesso.
I risultati a lungo-termine sono buoni: si parla di percentuali di recidiva di lussazione dal 15% al 3% in base alle casistiche e al tipo di attività fisica/sport praticato (1-5).
Bibliografia
- Cole BJ, L’Insalata J, Irrgang J, et al. Comparison of arthroscopic and open anterior shoulder stabilization. A two to six year follow-up study. J Bone Joint Surg Am 2000 Aug;82(8):1108–14.
- Sperber A, Hamberg P, Karlsson J, et al. Comparison of an arthroscopic and an open procedure for posttraumatic instability of the shoulder: a prospective, randomised multicenter study. J Shoulder Elbow Surg 2001 Mar-Apr;10 (2):105–8.
- Bottoni CR, Smith EL, Berkowitz MJ, et al. Arthroscopic versus open shoulder stabilization for recurrent anterior instability: a prospective randomised clinical trial. Am J Sports Med 2006 Nov;34(11):1730–7.
- Pulavarti RS1, Symes TH, Rangan A. Surgical interventions for anterior shoulder instability in adults. Cochrane Database Syst Rev. 2009 Oct 7;(4):CD005077.
- Zaffagnini S, Marcheggiani Muccioli GM, Giordano G, et al. Long-term outcomes after repair of recurrent post-traumatic anterior shoulder instability: comparison of arthroscopic transglenoid suture and open Bankart reconstruction. Knee Surg Sports Traumatol Arthrosc. 2012 May;20(5):816-21.
Autori: Prof. Stefano Zaffagnini, Dr. Giulio Maria Marcheggiani Muccioli, Dr.ssa Maria Pia Neri, Dr. Mirco Lo Presti, Dr. Alessandro Russo, Dr. Alessandro Di Martino, Dr. Alberto Grassi, Dr. Matteo Romagnoli, Dr. Massimiliano Mosca, Prof. Vittorio Vaccari, Struttura Complessa Clinica Ortopedica e Traumatologica II, Istituto Ortopedico Rizzoli.
Scheda informativa revisionata il: 2 Gennaio 2018.
